Publicat pe 19 noiembrie 2020
Actualizat pe 12 septembrie 2024
Nu este cel mai frecvent cancer de piele, dar este cel mai periculos. În general, înainte de vârsta de 45 de ani femeile sunt mai expuse, dar după 60 de ani riscul este mai crescut la bărbați.
Conținut
Ce este melanomul?
Având în vedere că cele mai frecvente melanoamele sunt la nivelul pielii, pentru a înțelege ce reprezintă această noțiune trebuie sa trecem în revistă structurile pielii. După cum se observă și în imaginea alăturată, este alcătuită de la exterior spre interior, din trei straturi principale:
- epiderm
- derm
- hipoderm
Epidermul este stratul de la suprafață, care poati fi vizualizat ușor. Sub el se află dermul ce conține:
- vasele de sânge
- limfatice
- terminații nervoase
- glande sudoripare
- foliculi piloși
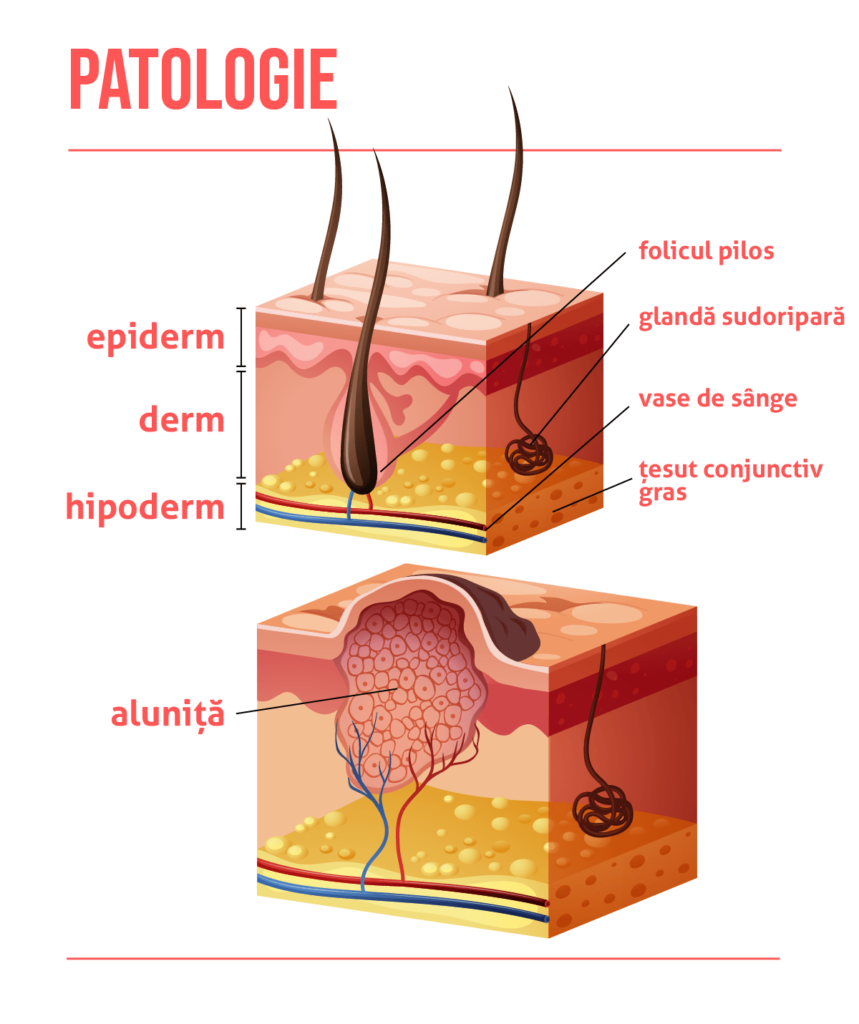
Hipodermul este stratul cel mai profund, alcătuit în principal din țesut conjunctiv gras. La nivelul bazei epidermului există printre altele niște celule numite melanocite. Ele dau culoarea pieli și o protejează de razele ultraviolete. Atunci când melanocitele cresc necontrolat pot duce la formarea unui cancer de piele, numit melanom malign. În anumite zone ale pielii, aceste melanocite se pot grupa și sub forma unor cuiburi formând alunițele, care sunt formațiuni benigne ce pot degenera către cancer.
Melanomul este deci o formă de cancer de piele, dar poate apărea în cazuri rare și la nivelul:
- coroidei ochiului
- nasului
- nazofaringelui
- anusului
- vaginului.
Nu este cel mai frecvent cancer de piele, dar este cel mai periculos. În general, înainte de vârsta de 45 de ani femeile sunt mai expuse, dar după 60 de ani riscul este mai crescut la bărbați. Sunt mai predispuse persoanele cu piele deschisă la culoare, păr roșcat. Peack-ul de incidență este la 65 de ani, conform studiilor.
Fiind o tumoră malignă, poate metastaza. Cea mai frecventă cale este cea limfatică, formănd leziuni satelite și metastaze ganglionare, dar poate migra și pe cale sangvină de cele mai multe ori se îndreaptă către ficat, creier, plămân, dar poate afecta orice alt organ.

Care sunt factorii de risc?
- Prezența unor gene: CDKN2A, CDK4, BRCA12, MC1R,M1TF, E318K, POT1, ACD
- Nevii (alunițele) congenitali, în special cei mari, pigmentați
- Antecedente personale sau familiale de melanom – 10% din cazuri sunt forme familiale
- Imunosupresia
- Pielea deschisă la culoare
- Expunerea la radiații UV, arsurile solare
- Expunerea profesională la arsenic, radiu
- Boala Parkinson
- Antecedente de cancer de prostată sau endometrioză, xeroderma pigmentosum
- Vârsta, sexul: înainte de vârsta de 45 de ani femeile sunt mai expuse, dar după 60 de ani riscul este mai crescut la bărbați
- Utilizarea solarului
Cum se diagnostichează?
Pentru un diagnostic corect și rapid este necesară inițial o vizită la dermatolog în momentul în care se observă o modificare suspectă la autoexaminarea pielii. Diagnosticul de bazează pe examen clinic, dermatoscopie și examen histopatologic. Medicul va folosi un aparat numit dermatoscop pentru a investiga alunițele sau leziunile suspecte.
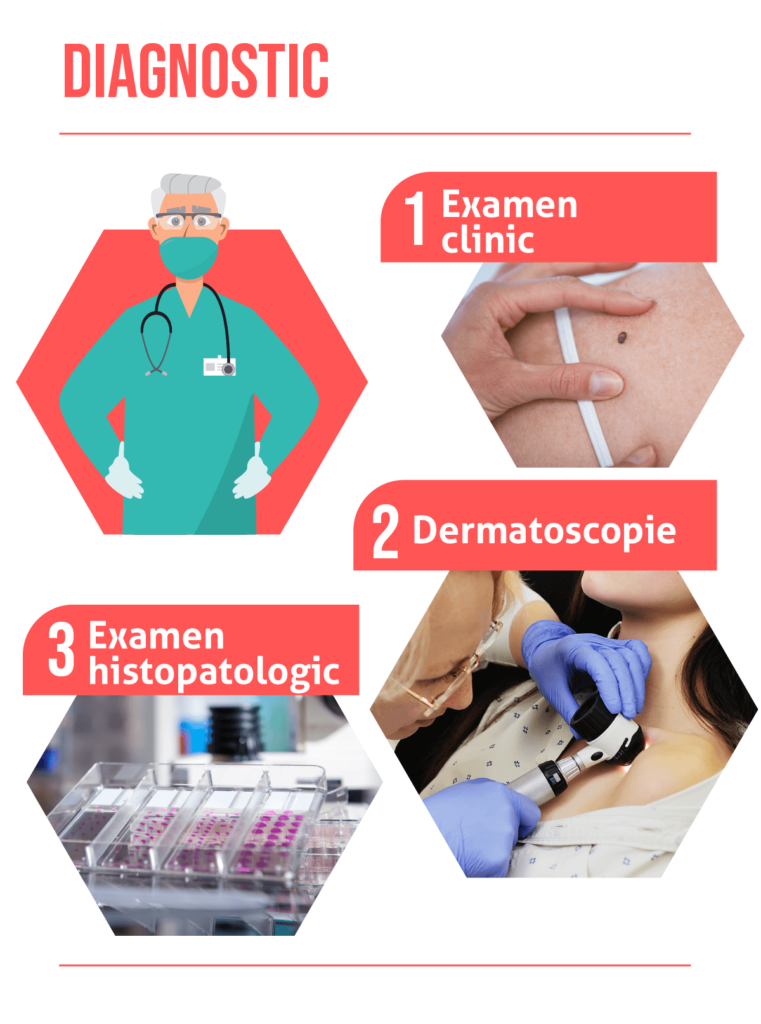
Aparatul este asemănător cu cel din ilustrația de mai sus. Acest aparat are rolul de a mări imaginea vizualizată, astfel încât medicul poate vedea mult mai bine elementele caracteristice leziunii cutanate, care nu pot fi identificate cu ochiul liber. Investigația poate dura câteva minute sau zeci de minute, în funcție de complexitatea leziunilor.
Este una dintre cele mai eficiente metode de diagnostic al cancerului de piele și esre recomandabil să nu se aplice nici un fel de creme pe piele cu o zi înainte ca examinarea să fie efectuată.
În principal se urmează regula ABCDE în ceea ce privește leziunile suspecte:
A: Asimetrie: Dacă se împarte cu ajutorul unei linii imaginare alunița în două jumătăți, una nu va semăna cu cealaltă.
B: Margini neregulate (din engleză: Border)
C: Culoare neuniformă
D: Diametru peste 6 mm sau care au crescut rapid într-o perioadă relativ scurtă de timp
E: Evoluția leziunilor
Medicul va recomanda o biopsie, care ulterior va fi examinată la microscop de către specialist. În cazul melanoamelor la risc crescut se pot recomanda investigații suplimentare ca ecografia, CT, PET-CT, RMN cerebral pentru identificarea eventualelor metastaze. Metastazele vor sa semne și simptome asociate organului afectat.
Care este tratamentul?
Tratamentul este diferit în funcție de stadiul de boală, conduita fiind stabilită de către specialist.
Stadiul 0: Melanom in situ, tumora nu depășește epidermul
Stadiul 1: Melanom < 2mm fără ulcerații sau <1mm cu ulcerații
Stadiul 2: Melanom >1mm cu sau fără ulcerații. Este extins în derm
Stadiul 3: Melanom extins la nivelul ganglionilor limfatici sau pe traiect
Stadiul 4: Prezența metastazelor

Pentru tratamentul melanomului se pot lua în calcul:
- Intervenția chirurgială de extracție a tumorii cu margini de siguranță variabile în funcție de căt de extinsă este tumora primară, intervenție însoită sau nu de extracția ganglionului santinelă sau a ganglionilor loco-regionali. Metastazele se rezecă dacă este posibil, în caz de metastază unică sau în număr redus.
- Radioterapia: poate scădea rata de recidivă locală cu 30-50%. Este recomandată pacienților cu margini de siguranță pozitive, în caz de afectare a mai multor ganglioni limfatici, recidivelor sau ca paliație în metastazele oasoase sau cerebrale dureroase
- Terapia sistemică: alfa interferon, interferon pedgylat, ipilimumab, pembrolizumab, nivolumab
- Terapia moleculară cu inhibitori BRAF (vemurafenib, dabrafenib), inhibitori MEK (trametinib, binimetinib), inhibitori Kit (imatinib), pot fi folosite la pacienții cu aceste mutații prezente
- Chimioterapia: dacarbazina, nab-paclitaxel, derivați de platină, docetaxel, vinblastină, vindesmină
Printre efectele adverse cele mai frecvente ale chimioterapiei se pot număra:
- Reacții de hipersensibilitate
- Oboseală, insomnie
- Furnicături ale membrelor
- Tulburări vizuale sau auditive
- Scăderea tensiunii arteriale
- Greață
- Vărsături
- Diaree
- Lipsa poftei de mâncare
- Mucozite (inflamații ale mucoaselor)
- Pierderea gustului
- Modificări ale unghiilor
- Scăderea pulsului
- Inflamație la locul administrării
- Dureri musculare sau articulare
- Convulsii
- Alopecie
- Scăderea imunității
- Sângerări
- Anemie
- Afectare renală sau hepatică
Care este conduita posterapeutică?
Aproximativ 5% din pacienți pot dezvolta un al doilea melanom pe parcursul vieții, iar alții pot dezvolta metastaze, de aceea sunt necesare controale regulate, o dată la 3-6 luni în primii 3 ani, apoi anual.
Autoexaminarea pielii și palparea ganglionilor limfatici se va face constant, toată viața. Pacienții trebuie să folosească loțiuni de protecție solară, sa evite expunerea la razele ultraviolete (în special vara între orele 10-16), evitarea solarului, folosirea unor articole vestimentare care să protejeze pielea.

Cum se poate preveni?
Este importantă o conduită de viață sănătoasă, cu eviatrea expunerii la soare în sezonul cald între orele 10-16, protejarea pielii cu ajutorul hainelor sau a cremelor de protecție solară, evitarea solarului. În cazul în care se observă modificări suspecte ale pielii sau o evoluție a culorii sau formei a unor alunițe, este necesar un consult de specialitate.
Dr.Ioana Florescu ⬤
Oncologie medicală și radioterapie
- Specializare: Oncologie medicală și radioterapie
- Peste 2 ani experiență
- Loc de muncă: Spitalul Universitar de Urgență Elias București
- Feedback excelent
- Răspunsuri rapide (tipic <1 oră)